肿瘤患者新冠病毒肺炎——鉴别诊断与治疗
后疫情时代的肿瘤研究与治疗:华中科技大学同济医学院附属同济医院褚倩教授作报告《肿瘤患者新冠病毒肺炎——鉴别诊断与治疗》,以下为报告的主要内容。

2020年新型冠状病毒肆虐全球。研究发现,新型冠状病毒感染人体细胞的关键在于冠状病毒的S蛋白与人体ACE2(血管紧张素转化酶2)的结合,ACE2是人体内一种参与血压调节的蛋白,在肺、心脏、肾脏和肠道广泛存在。肿瘤患者因其免疫力低下与营养状况差,更易感染新冠病毒。我国学者发现,肿瘤患者较非肿瘤患者重症风险更高(复合终点包括入住ICU、有创通气、死亡) (39% vs 8%, P =0.0003),近期接受手术/化疗的患者比常规随访肿瘤患者重症风险更高(75% vs 43%,但样本量少) ,肿瘤患者恶化更快,重症中位发生时间13天,非肿瘤患者重症中位发生时间43天( P<0.0001)。

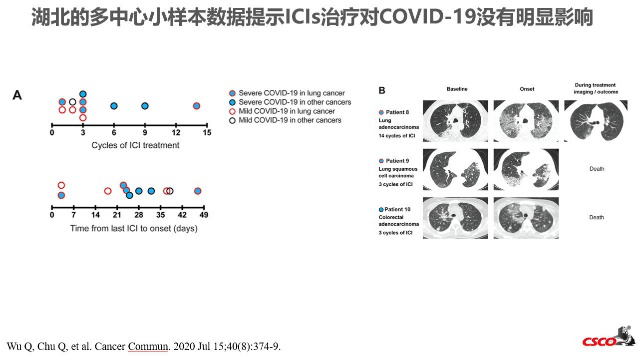
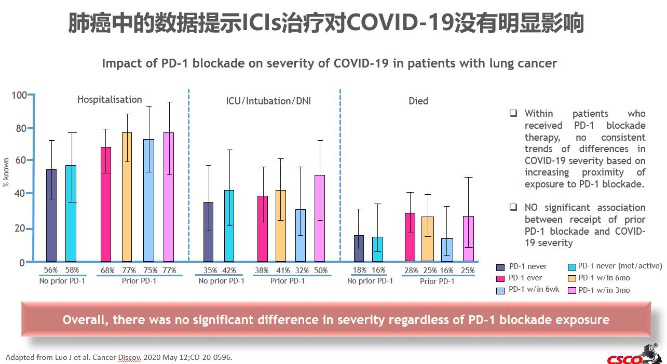
近几年,免疫治疗成为肿瘤治疗的新方向,尤其是以PD-1/L1抗体为代表的药物在多瘤种获得适应症。肿瘤免疫治疗对COVID-19病毒感染的是否存在潜在影响呢?众所周知,ICI在免疫系统对抗免疫抑制微环境中的作用,PD-1表达可能与COVID-19重症感染CD8 T细胞耗竭有关,因此阻断PD-1/PD-L1相互作用或可提高病毒清除率。湖北的多中心小样本数据提示ICIs治疗对COVID-19没有明显影响,肺癌中的数据亦提示相同的结论。

一、免疫学机制方面,发生irAE潜在机制可能有以下几个原因:T细胞活性增强,对存在正常组织和肿瘤细胞上的抗原产生应答相关;与预先存在的自身抗体的增加(如甲状腺抗体)以及炎症因子的增加(如胃肠道)进行体内攻击;T细胞过度活化,Th17的增加和CD8 T细胞的高细胞毒性,部分解释产生的严重免疫损伤。而COVID-19病毒进入宿主细胞后可引起炎症及免疫级联反应,病毒棘突蛋白受体结合域与宿主ACE2受体结合,病毒进入细胞后,促进炎性细胞因子释放,持续的细胞因子释放,会导致严重的肺损伤,长期的疾病进程会导致免疫衰竭(T细胞衰竭)。
二、病史方面,ICIs治疗相关肺炎是晚期肿瘤患者,正在或既往接受过ICIs治疗,而感染COVID-19患者存在疫区接触史。
三、临床症状及起病时间方面,肺癌患者中ICIs治疗相关肺炎:非特异性,约在治疗2.5个月时候出现,最常见症状为呼吸困难、咳嗽,也可出现发热、胸痛等表现, 合并其他器官irAE较多见,而COVID-19感染临床症状主要倾向于感染性病变,起病急,约3天,发热、咳嗽症状最多,咳痰、乏力、气促、头痛、咽痛等肺炎常见症状较多见。
三、实验室检查方面,ICIs治疗相关肺炎血象常无明显特异性,CRP及血沉常升高,而COVID-19病毒肺炎患者新冠病毒核酸检测阳性,类似于病毒感染的血象,且累计全身多脏器,发病早期外周血白细胞正常或减少,淋巴细胞计数减少,多数患者CRP和血沉增高,降钙素原正常,严重者D-二聚体升高,外周血淋巴细胞进行性减少,部分患者可出现肝酶、LDH、肌酶和肌红蛋白、肌钙蛋白增高,重型、危重型患者常有炎症因子升高。
四、影像学方面,二者均为肺间质改变,ICIs治疗相关肺炎,影像学以磨玻璃影、实变特征为主、也会出现网状影、支气管扩张影、和微小结节影,根据肺部CT可以把免疫性肺炎分为:隐源性机化肺炎型、磨玻璃型、间质性肺病型、过敏性肺炎型以及普通肺炎型。COVID-19肺炎是随着疾病进展存在影像学进展的,早期主要表现为分布于两肺背侧胸膜下,以下叶为主,单发或双肺多发的磨玻璃密度影(GGO),其内肺纹理可见,呈网格状;部分表现为结节伴周围晕征,随着病情的进展,进展期病灶范围迅速增多扩大,沿着支气管血管束从周围向中央推进,也可呈反蝶翼状分布;病灶内密度增高或不均匀,出现实变。重症患者表现为大范围肺组织密度增高实变,少数呈白肺征象,消散期片状GGO 可完全吸收,肺内病灶向纤维化演变。


鉴别ICIs相关性肺炎与新冠肺炎的主要目的是为了正确治疗。免疫相关性肺炎按照严重程度分为I-V级,I级停药后可缓解,II级及以上通常存在症状,需要给予激素治疗。而作为重大公卫事件的COVID-19肺炎,有其专属的诊断处理流程与治疗方案。
新冠肺炎的治疗主要分为:一般治疗,包括卧床休息,有效氧疗,监测实验室指标以及抗菌药物合理使用;目前可尝试的抗病毒药物主要有:α-干扰素雾化吸入、洛匹那韦/利托那韦、利巴韦林、磷酸氯喹以及阿比多尔等;重症患者应注重维持呼吸及循环稳定,危重症患者可采用机械通气、体外膜肺氧合(ECMO)等呼吸支持,无创或有创血流动力学监测来指导血管活性药物使用等循环支持;当出现肾功能衰竭时,可选择连续性肾替代治疗(CRRT);病情进展较快、重型和危重型患者可考虑使用康复者血浆治疗、血液净化治疗等;双肺广泛病变及重型患者,且实验室检测IL-6水平升高者,排除禁忌症后,可试用托珠单抗治疗;对于氧合指标进行性恶化、影像学进展迅速、机体炎症反应过度激活状态的患者,酌情短期内(3~5日)使用糖皮质激素,建议剂量不超过相当于甲泼尼龙1~2mg/kg/日,应当注意较大剂量糖皮质激素由于免疫抑制作用,会延缓对冠状病毒的清除。
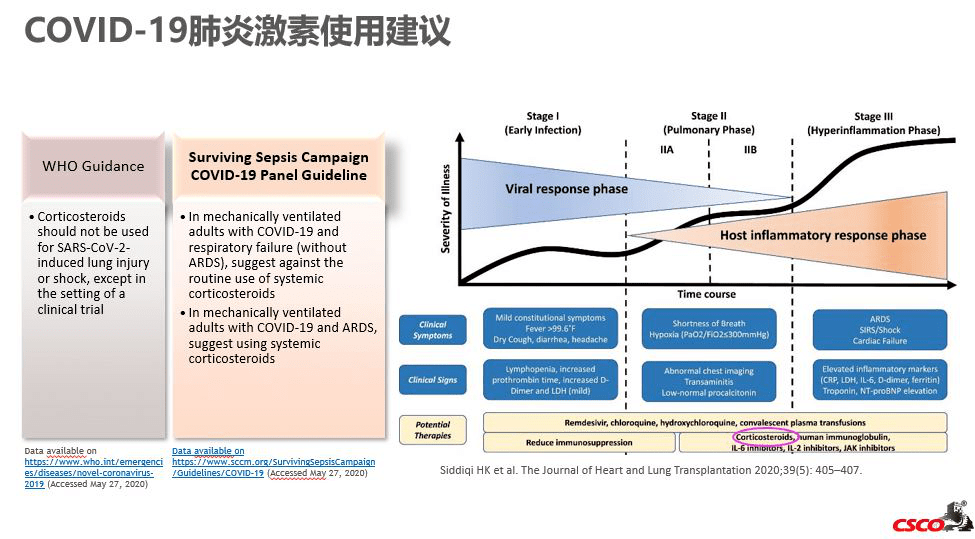
对比新冠肺炎与免疫治疗相关性肺炎,二者最为重要的差异为激素的使用。WHO指南建议:新型冠状病毒感染治疗,不推荐常规应用全身糖皮质激素,我国学者建议全身糖皮质激素应慎用。
参考来源:肿瘤瞭望
原文链接:https://www.sohu.com/a/421087549_120051442
相关资讯